Коронавирус не убивает — убивает иммунная система
Люди, которые заразились новым коронавирусом, болеют по-разному. Кто-то чувствует лишь симптомы легкой простуды. А кто-то попадает в больницу и даже умирает от воспаления и обструкции легких. Но как заражение одним и тем же вирусом может привести к таким разным результатам? Все зависит от того, как реагирует на коронавирус иммунная система.
Уже понятно, что важнейшую роль в том, выздоровеет человек от COVID-19 или умрет, играет его иммунитет. Ведь на самом деле большинство смертей, связанных с коронавирусом, случаются не из-за вреда, который вызывает сам патоген, а из-за реакции на него иммунной системы.
Так что же происходит в вашем организме, когда в него попадает вирус? И какие группы людей рискуют серьезно заболеть?
Что происходит, когда в организм попадает вирус
Когда вы заражаетесь впервые, организм запускает стандартную врожденную иммунную защиту, как это происходит при любой вирусной инфекции.
Эта реакция включает высвобождение белков, называемых интерферонами. Они препятствуют способности вируса размножаться внутри клеток организма.

Чтобы помешать распространению вируса, интерфероны также привлекают другие иммунные клетки, чтобы те атаковали инородное тело.
В идеале эта начальная реакция позволяет организму быстро получить контроль над инфекцией. Впрочем, вирус имеет собственные защитные силы, чтобы избежать влияния интерферонов или уменьшить его.
Вы чувствуете развитие врожденного иммунного ответа, когда испытываете симптомы болезни.
Например, атаку, которую на вирус осуществляет иммунная система, сопровождает лихорадка. Это врачи классифицируют как легкий симптом.
Если вирус закрепился в дыхательных путях, у человека начинается кашель. Если в слизистой оболочке желудочно-кишечного тракта − возникает диарея.
И кашель, и диарея — это попытки организма избавиться вируса. Впрочем, и вирус использует чихи и кашель, чтобы распространиться по воздуху и найти новую жертву.
Как коронавирус проникает в клетку
Новый коронавирус проникает в клетку, зацепившись за специфический белок. Он находится на поверхности клетки и называется рецептором АПФ 2.
Больше всего этих рецепторов содержится в легких. И именно поэтому COVID-19 считается респираторным заболеванием.
Однако вторым по количеству вместилищем рецепторов АПФ 2 является кишечник. Это объясняет факт возникновения у людей с коронавирусом диареи.
Известно, что вирус распространяется капельным путем. Итак, попав в ротоглотку, он может пойти двумя путями: проникнуть в легкие при дыхании или спуститься в желудок при глотании.
Адаптивный иммунный ответ — специфическое противовирусное оружие
Цель врожденной иммунной защиты — сдерживать вирус и не допустить слишком быстрого его размножения. Чтобы вторая волна иммунной системы — адаптивная или специфическая реакция на вирус — получила достаточно времени для начала действий, прежде чем ситуация выйдет из-под контроля.
Адаптивный иммунный ответ состоит из действия вирус-специфических антител и Т-лимфоцитов, которые вырабатывает организм. Они способны быстрее распознать и уничтожить вирус. Эти антитела также обеспечивают иммунитет и защищают людей от повторного заражения.
У некоторых людей, однако, вирус успеет быстро размножиться и распространиться до того, как иммунная система возьмет его под контроль. Одна из причин этого заключается в том, что организм может поражать сразу большое количество вирусных частиц.
Именно поэтому врачи и медсестры, которые, общаясь с пациентами, по несколько раз в день подвергаются воздействию вируса, могут инфицироваться сильнее. Даже если они молоды и здоровы.

И чем больше вирусов попадает в организм, тем иммунной системе сложнее отвечать на их атаку.
Еще одна причина, по которой организм может потерять контроль над вирусом, заключается в самой иммунной системе. Ведь то, как реагирует на коронавирус иммунная система, зависит от ее состояния.
Подавленный иммунитет может стать причиной слабой начальной реакции с выделением интерферонов или задержки реакции антител. Это позволяет вирусу относительно бесперебойно распространяться от клетки к клетке. У таких людей заболевание имеет тяжелое течение.
Если же ваша иммунная система здорова и собственные антитела быстро и активно включатся в действие, выздоровление будет лишь вопросом времени.
Впрочем, когда вирус поселяется в легких, заболевание может перейти в пневмонию из-за заражения и воспаления большого количества клеток.
При этом вред только частично наносится вирусом. Больший ущерб вызывает сама иммунная система, которая пытается уничтожить зараженные клетки и избавиться от них.
Чем грозит цитокиновый шторм
В этот период заболевание все еще может развиваться в двух направлениях.
Иммунная система остается стабильной и возвращает себе контроль над вирусом. Тогда в конце концов она очищает организм благодаря активности Т-клеток и антител. Или она «взрывается» и начинает реагировать чрезмерно, выделяя все больше белков-цитокинов в безумной попытке уничтожить вирус.
Именно этот второй путь приводит к значительной гибели клеток в легких. В результате развиваются тяжелые инфекции и вызванный коронавирусом синдром острого респираторного дистресса. Возможна даже смерть.
Такая чрезмерная реакция иммунной системы называется цитокиновой бурей или цитокиновым штормом. Вследствие нее легкие заполняются жидкостью и не могут насыщаться кислородом.
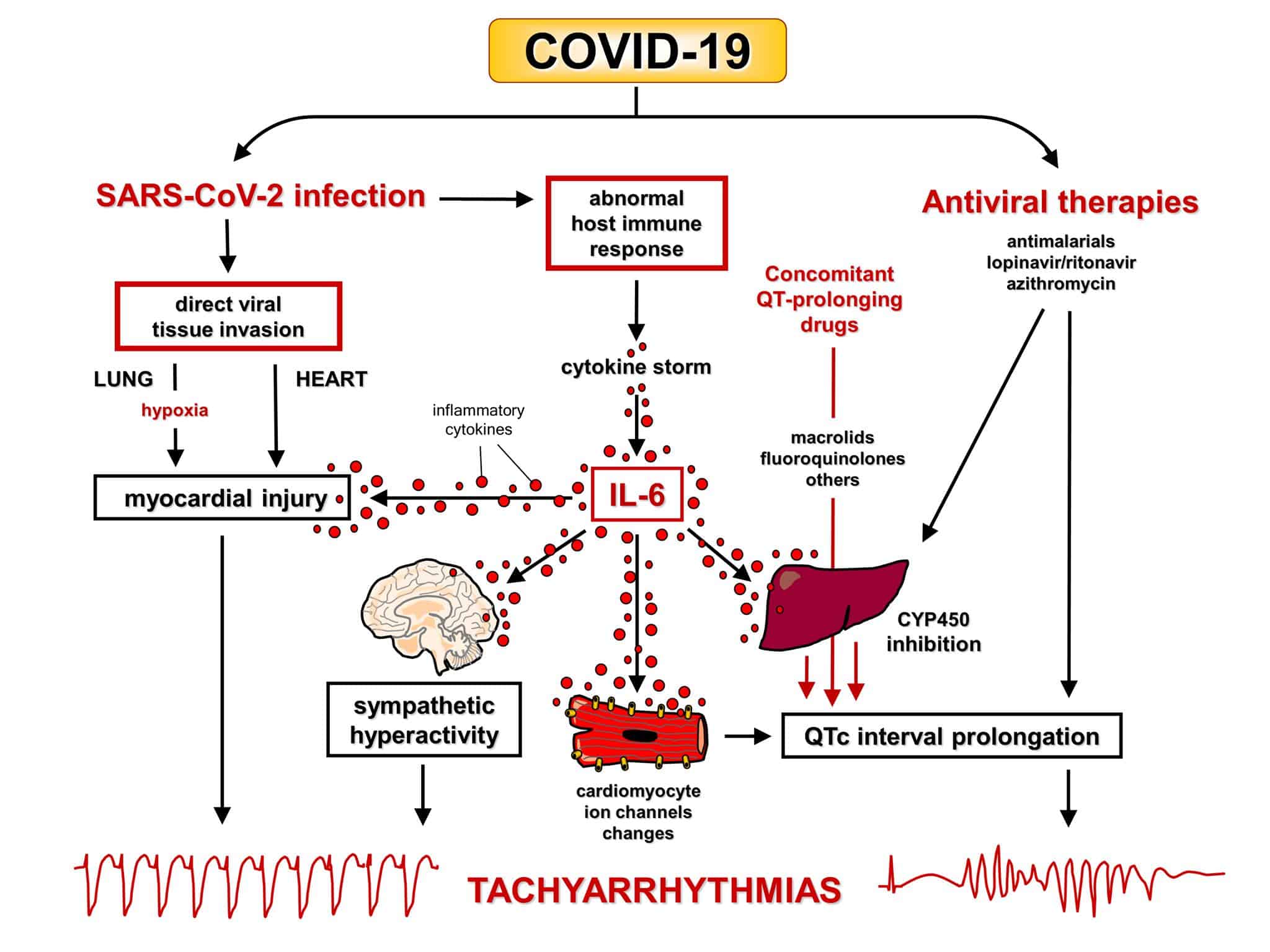
Или у человека развивается сепсис, падает артериальное давление — и он умирает.
Цитокиновый шторм был присущ и «испанке» — болезни, которую вызвал отдельный тип вируса гриппа примерно сто лет назад в Европе. Поэтому и от нее умерло так много людей.
Кто в зоне риска
Наиболее уязвимы во время пандемии пожилые люди. Ведь функции их иммунной системы с возрастом снижаются.

Также в зоне риска и люди, функции иммунной системы которых подавлены из-за другой болезни или употребления определенных лекарств.
Когда их неактивный иммунитет внезапно получает чрезмерный толчок от вируса, он реагирует неадекватно. Поэтому все эти лица сильнее склонны к развитию цитокинового шторма.
По свидетельству врачей, имеющих дело с COVID-19, самая неблагоприятная иммунная реакция на поздней стадии болезни развивается именно у людей, которые имеют наиболее подавленную иммунную систему.
Поэтому медики склоняются ко мнению, что пациентам из группы риска на ранних стадиях болезни нужно назначать противовирусные препараты. Это должно помочь их организму более эффективно бороться с вирусом. И предотвратить развитие гиперреакции иммунной системы на поздних стадиях.
Тем, кто уже переживает бурю цитокинов, наиболее полезны могут быть препараты, подавляющие иммунитет, в сочетании с противовирусными. То есть решающее значение имеет правильная оценка состояния иммунной системы пациента и своевременное назначение адекватного лечения.
Как выяснить, что вы в зоне риска
Выявить тех, у кого течение болезни будет тяжелым и, соответственно, кому грозит реанимация, может помочь тест, разработанный бельгийскими учеными. Он похож на тест на беременность и дает быстрый результат. Чтобы узнать о состоянии иммунитета, достаточно нескольких капель крови.
Тестирование начнут с представителей наиболее общественно значимых профессий.
А пока дело дойдет до остальных бельгийских жителей и жителей других стран, защитой от вируса должна быть поддержка иммунной системы сном, физическими упражнениями и правильным питанием.
Чтобы поддержать иммунитет наверняка, можно включить в рацион специально разработанные комплексы из витаминов и минералов. Например, «Виусид», который зарекомендовал себя как эффективное средство укрепления иммунитета в серии научных исследований и имеет много сторонников и в Украине.

И главное: чтобы избежать заражения, не забывайте о мытье рук и социальном дистанцировании.

 Стаття рецензована медичним экспертом:
Стаття рецензована медичним экспертом:








