Коронавірус не вбиває – вбиває імунна система
Люди, які заразилися новим коронавірусом, хворіють по-різному. Хтось відчуває лише симптоми легкої застуди, а хтось потрапляє до лікарні та навіть помирає від запалення й обструкції легень. Але як зараження одним і тим самими вірусом може призвести до таких різних результатів? Все залежить від того, як реагує на коронавірус імунна система.
Вже зрозуміло, що найважливішу роль у тому, одужає людина від COVID-19 чи помре, відіграє її імунітет. Адже насправді більшість смертей, пов’язаних із коронавірусом, трапляються не через шкоду, яку спричиняє сам патоген, а через реакцію на нього імунної системи.
Так що ж саме відбувається у вашому організмі, коли до нього потрапляє вірус, і які групи людей ризикують серйозно захворіти?
Що відбувається, коли в організм потрапляє вірус
Коли ви заражаєтесь уперше, організм запускає стандартний вроджений імунний захист, як це відбувається за будь-якої вірусної інфекції.
Ця реакція включає вивільнення білків, що називаються інтерферонами. Вони перешкоджають здатності вірусу до розмноження всередині клітин організму.

Аби завадити поширенню вірусу, інтерферони також залучають інші імунні клітини, щоб ті атакували чужорідне тіло.
В ідеалі ця початкова реакція дозволяє організму швидко отримати контроль над інфекцією. Втім, вірус має власні захисні сили, аби уникнути впливу інтерферонів або зменшити його.
Ви помічаєте розвиток вродженої імунної відповіді, коли відчуваєте симптоми хвороби.
Наприклад, атаку, яку на вірус здійснює імунна система, супроводжує лихоманка. Це лікарі класифікують як легкий симптом.
Якщо вірус закріпився в дихальних шляхах, у людини починається кашель. Якщо в слизовій оболонці шлунково-кишкового тракту — виникне діарея.
І кашель, і діарея — то намагання організму позбутись вірусу.
Втім, вірус, своєю чергою, використовує пчихи та кашель, щоб розповсюдитись повітрям і знайти собі нову жертву.
Як коронавірус проникає у клітину
Новий коронавірус проникає в клітину, зачепившись за специфічний білок. Він міститься на поверхні клітини та називається рецептором АПФ 2.
Найбільше цих рецепторів міститься в легенях. І саме з цієї причини COVID-19 вважається респіраторним захворюванням.
Однак другим за кількістю вмістилищем рецепторів АПФ 2 є кишечник. Це пояснює факт виникнення у людей з коронавірусом діареї.
Відомо, що вірус розповсюджується крапельним шляхом. Отже, потрапивши до ротоглотки, він може піти двома шляхами: проникнути в легені при диханні або спуститися в шлунок при ковтанні.
Адаптивна імунна відповідь — специфічна противірусна зброя
Мета вродженого імунного захисту — стримувати вірус і не допустити його занадто сильного розмноження. Щоб друга хвиля імунної системи — адаптивна або специфічна реакція на вірус – отримала достатньо часу для початку дій, перш ніж ситуація вийде з-під контролю.
Адаптивна імунна відповідь складається з дії вірусоспецифічних антитіл та Т-лімфоцитів, які виробляє організм. Вони здатні швидше розпізнати та знищити вірус. Ці антитіла також забезпечують імунітет і захищають людей від повторного зараження.
У деяких людей, однак, вірус встигне швидко розмножитися та поширитися до того, як імунна система візьме його під контроль. Одна з причин цього полягає в тому, що організм може вражати одразу велика кількість вірусних часток.
Саме тому лікарі та медсестри, які, спілкуючись з пацієнтами, по декілька разів на день піддаються впливу вірусу, можуть інфікуватися сильніше. Навіть якщо вони молоді та здорові.

І чим більше вірусів потрапляє в організм, тим імунній системі складніше відповідати на їх атаку.
Ще одна причина, через яку організм може втратити контроль над вірусом, полягає в самій імунній системі. Адже те, як реагує на коронавірус імунна система, залежить від її стану.
Пригнічений імунітет може стати причиною слабкої початкової реакції з виділенням інтерферонів або затримки реакції антитіл. Це дозволяє вірусу відносно безперебійно поширюватися від клітини до клітини. У таких людей захворювання має важчий перебіг.
Якщо ж ваша імунна система здорова і власні антитіла швидко та активно залучаються до дії, одужання буде лише питанням часу.
Втім, коли вірус оселяється у легенях, захворювання може перейти у пневмонію через зараження та запалення великої кількості клітин.
При цьому шкода лише частково завдається вірусом. Більший збиток спричиняє сама імунна система, яка намагається знищити заражені клітини та позбутися них.
Чим загрожує цитокіновий шторм
У цей період захворювання все ще може розвиватись у двох напрямках.
Імунна система залишається стабільною і повертає собі контроль над вірусом, врешті-решт очищуючи організм завдяки активності Т-клітин та антитіл. Або вона «вибухає» та починає реагувати надмірно, виділяючи все більше білків-цитокінів у шаленій спробі знищити вірус.
Саме цей другий шлях спричиняє значну загибель клітин в легенях. Внаслідок цього розвиваються найважчі інфекції та викликаний коронавірусом синдром гострого респіраторного дистресу. Можлива навіть смерть.
Така надмірна реакція імунної системи називається цитокіновою бурею або цитокіновим штормом. Внаслідок неї легені заповнюються рідиною й не можуть насичуватись киснем.
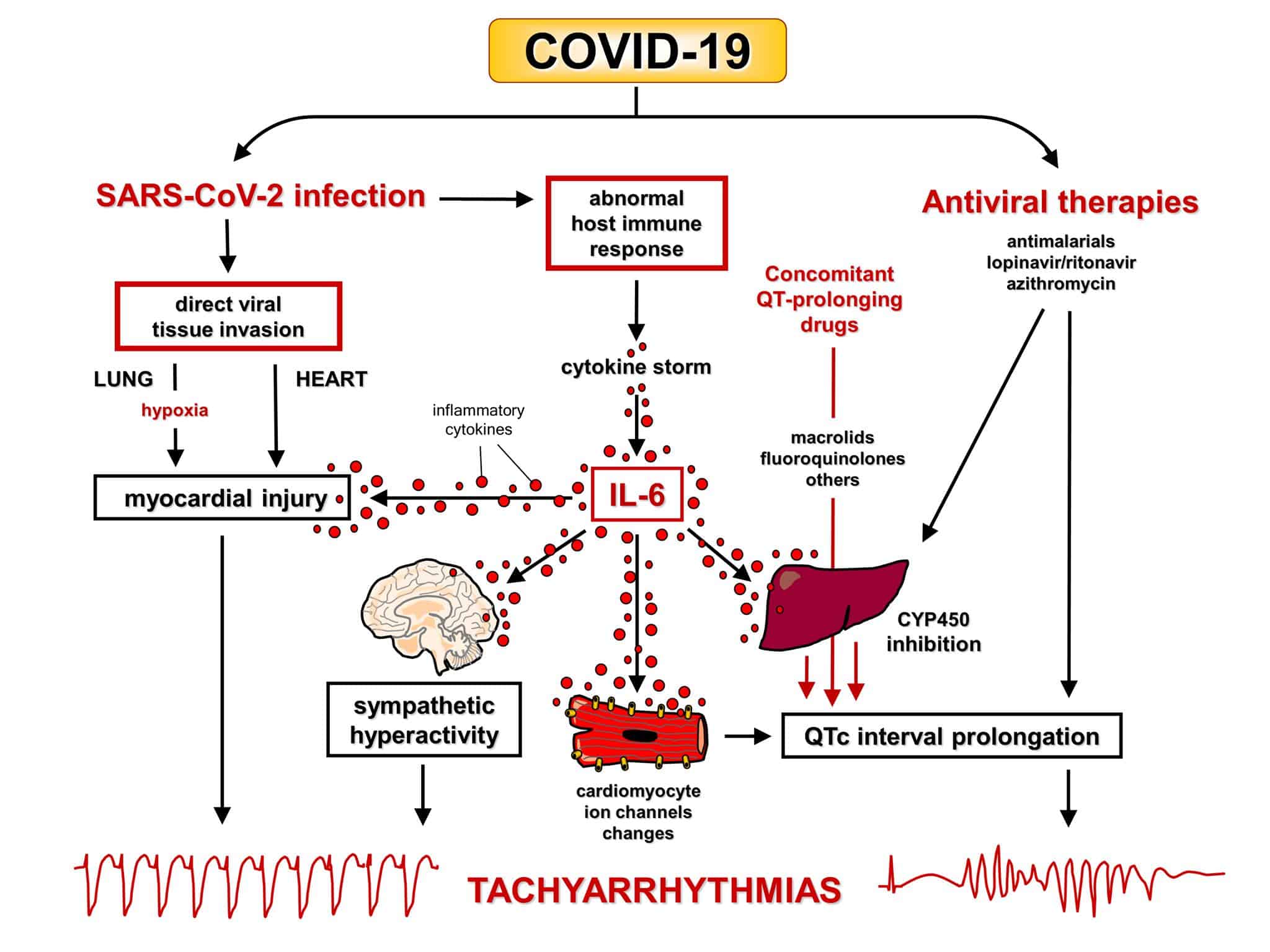
Або в людини розвивається сепсис, падає артеріальний тиск — і вона помирає.
Цитокіновий шторм був притаманний й «іспанці» — хворобі, яку викликав окремий тип вірусу грипу приблизно сто років тому в Європі. Тому й від неї померло так багато людей.
Хто в зоні ризику
Найбільш вразливі під час пандемії люди похилого віку. Адже функції їхньої імунної системи з віком знижуються.

Так само у зоні ризику і люди, функції імунітету яких пригнічені через іншу хворобу чи вживання певних ліків.
Коли неактивна імунна система раптово отримує надмірний поштовх від вірусу, вона реагує на нього неадекватно. Тому всі ці особи більш схильні до розвитку цитокінового шторму.
За свідченням лікарів, що мають справу із COVID-19, найнесприятливіша імунна реакція на пізній стадії хвороби розвивається саме у людей, які мають найбільш пригнічену імунну систему.
Тому медики схиляються до думки, що пацієнтам з групи ризику потрібно на ранніх стадіях хвороби прописувати противірусні препарати. Це має допомогти їх організму ефективніше боротися з вірусом і запобігти розвитку гіперреакції імунної системи на пізніх стадіях.
Тим пацієнтам, хто вже переживає бурю цитокінів, найбільш корисними можуть бути препарати, що пригнічують імунітет, у поєднанні з противірусними. Тобто вирішальне значення має правильна оцінка стану імунної системи пацієнта та вчасне призначення адекватного лікування.
Як з’ясувати, що ви у зоні ризику
Виявити тих, у кого перебіг хвороби буде найважчим та, відповідно, кому загрожує реанімація, може допомогти тест, розроблений бельгійськими науковцями. Він подібний до тесту на вагітність та дає швидкий результат. Аби дізнатися про стан імунітету, достатньо декількох крапель крові.
Тестування розпочнуть із представників найбільш суспільно значущих професій.
А поки справа дійде до решти бельгійських жителів та мешканців інших країн, захистом від вірусу має бути підтримка імунної системи сном, фізичними вправами та правильним харчуванням.
Щоб напевно підтримати свою імунну систему, можна включити до раціону спеціально розроблені комплекси з вітамінів та мінералів, зокрема «Віусід». Він вже зарекомендував себе як ефективний засіб зміцнення імунітету у серії наукових досліджень і має багато прихильників і в Україні.

І головне: щоб уникнути зараження, не забувайте про миття рук та соціальне дистанціювання.

 Стаття рецензована медичним экспертом:
Стаття рецензована медичним экспертом:








